Fracture of femur neck

Fracture of the neck of the hip
Fracture of the neck of the hip
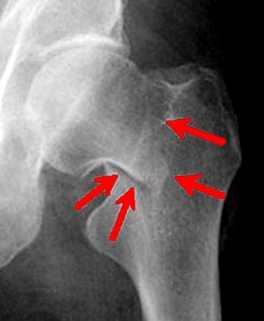
Under the fracture of the neck of the femur, there are three types of fractures: fractures in the neck, head and large trochanter. By severity, pain, they certainly differ from each other. But, nevertheless, the principles of care are more or less the same in all these cases. If the fracture plane passes above the attachment of the capsule of the hip joint to the thigh, the fractures are called medial (median) fractures. Medial fractures of the femoral neck are intraarticular. The line of the medial fracture can pass near the transition of the neck to the head of the thigh, or through the neck. If the fracture plane passes below the attachment of the joint capsule to the femoral neck, the fracture is called lateral (lateral), or vertebra. All lateral fractures are extraarticular. From the x-ray point of view, fractures of the cervix are detailed in the classification of Pauwels 1935 [10], which is based on the division of the cervical fractures in terms of the angle formed by the fracture line with the horizontal line drawn through the vertices of the acetabulum from the x-ray patterns produced in the facial projection; three types are distinguished:
- I a type до 30° - horizontal;
- II a type 30° - 50° - intermediate;
- III a type 50° - 70° - vertical.
This classification determines the prognosis of treatment. Thus, with horizontal type I fracture, its adhesion occurs more often, but it is statistically established that the aseptic necrosis of the femoral head (ANGBK) often develops. With a vertical type III, the fracture less often fuses and is less complicated by ANGBC. Therefore, when choosing the method of treatment in the first case, it is necessary to dwell on osteosynthesis, in the second case to give preference to endoprosthetics. P.S. Garden in 1964 [7] developed a classification taking into account the degree of disruption of the blood supply to the head, depending on the nature of the displacement, which was determined from the deformation of the medial trabecular fascicle:
- I type - incomplete subcapital;
- Type II - full;
- III type - with partial displacement;
- IV type - with full offset.
Both medial and vertebral fractures are more frequent in the elderly and usually occur when the load (more often when falling) on the area of a large trochanter. The strength of the traumatic agent can be small, since damage occurs against the background of senile osteoporosis.
Symptoms
The first symptom is pain, which is concentrated in the groin. It is not sharp, so the patient may not require increased attention to his condition. When you try to move, the pain becomes stronger. It is also strengthened if you try to knock lightly on the heel of the leg, which you suspect a person broke.
The second symptom is an external rotation, that is, a broken leg turns slightly outward. This can be seen from the foot.
The third symptom is the shortening of the limb. Its absolute length does not change, but a relative shortening occurs about 2-4 cm. If the legs are carefully straightened, then one leg will always be slightly shorter. This is because the bone has broken, and the muscles, contracting, pull the leg closer to the pelvis.
The fourth symptom is a "stitched" heel. If you ask the victim to hold the straightened leg on the weight, he will not be able to do this, the heel will always slide along the surface of the bed, although other movements (flexion, extension) are possible.
There are such fractures, in which patients can walk for several days and even weeks, but this is very rare. The symptoms in these cases are the same, but the pain in the area of the large trochanter and in the groin is insignificant, and the patient can move.
Первая помощь при переломе шейки бедренной кости
Не пытайтесь придавать ноге привычное положение. Первое, что необходимо сделать, - уложить пострадавшего на спину, зафиксировать ногу шиной, обязательно с захватом коленного и тазобедренного суставов, и только после этого доставить в медицинское учреждение.
Лечение
Лечение медиальных переломов представляет большие трудности. Условия для сращения неблагоприятные в связи с местными анатомическими особенностями и трудностью иммобилизации (обеспечения неподвижности). Костное сращение перелома наступает через 6-8 мес. В том же время длительный постельный режим у пожилых приводит к развитию застойной пневмонии, пролежней, тромбоэмболии, что и является основной причиной высокой летальности. Поэтому методы лечения, связанные с длительным обездвиживанием больного, в пожилом возрасте применяться не должны. Скелетное вытяжение и гипсовая тазобедренная повязка как самостоятельные методы лечения в настоящее время используются редко.
Виды лечения внутрисуставных и внутрикапсульных переломов проксимального отдела бедренной кости
Консервативное лечение:
- Функциональное;
- Скелетное вытяжение.
Оперативное лечение:
Погружной остеосинтез:
- открытый;
- закрытый.
Артродез;
Endoprosthetics:
Тотальное;
Гемиартропластика.
Компрессионно - дистракционный остеосинтез;
Межвертельная остеотомия
Операцию производят по неотложным показаниям. Если ее выполняют не в день поступления, то до операции накладывают скелетное вытяжение.
Противопоказания к оперативному лечению:
- Такое психосоматическое состояние перед травмой, при котором больной не пользовался или не сможет пользоваться конечностью.
- Сахарный диабет.
- Острая хирургическая инфекция.
- Декомпенсация хронических заболеваний.
Скелетное вытяжение показано при:
- Всех видах переломов шейки бедренной кости у детей и подростков за исключением перелома головки.
- Предоперационной подготовке;
- Базальных переломах без смещения у лиц трудоспособного возраста при отказе их от оперативного лечения.
Рассмотренный вид лечения как самостоятельный применим там, где можно надеяться на сохраненную васкурялизацию головки бедренной кости, а значит и на относительно скорое сращение. При отсутствии этого условия необходимо перейти на оперативное лечение. Погружной остеосинтез является органосохраняющей операцией.
Погружной остеосинтез показан при:
- Вколоченных и сколоченных переломах шейки бедра.
- Базальных переломах.
- Трансцервикальных переломах шейки I и II типов по Pauwels и Garden у лиц трудоспособного возраста.
- Вдавленных переломах головки у детей и подростков.
- Переломах головки по типу раскалывания (повреждение Пипкина) у детей и подростков.
- Трансцервикальных переломах шейки III типа по Pauwels, субкапитальных переломах не вколоченных при сохраненном кровоснабжении головки, установленном дополнительными методами исследования или в ходе операции.
- Любых переломах шейки для скорейшей реабилитации у лиц пожилого возраста, для предотвращения гиподинамических осложнений, если другие методы оперативного лечения выполнить не представляется возможным.
Проведение закрытого остеосинтеза считается более предпочтительным, так как при этом травматичность операции значительно снижается. Открытый остеосинтез имеет преимуществом то, что при его выполнении возможно интраоперационное изучение сохранности кровоснабжения головки, поэтому оно имеет смысл в тех ситуациях, когда трудно определиться в хирургической тактике, и когда в ходе операции целесообразно перейти к выполнению эндопротезирования.
При выборе способа остеосинтеза следует отдавать предпочтение так называемому динамическому, мультиостеосинтезу как наименее травматичному. Лучшим фиксатором для этой цели служит комбинация из 2 - 3 спонгиозных винтов, введенных параллельно. Известно, что при консолидации происходит некоторое укорочение шейки бедренной кости, поэтому применяемые фиксаторы не должны препятствовать физиологической компрессии перелома. Следует также отметить, что остеосинтез должен проводиться в наиболее ранние сроки, лучше в первые часы после травмы. К сожалению далеко не всегда можно надеяться на возможность применения органосберегающей операции, так как аваскулярное состояние головки бедренной кости, возникшее в результате травмы, обуславливает ее некроз, или столь длительное сращение, которое не возможно обеспечить существующими фиксаторами. В данном случае речь идет о нестабильном хорактере перелома, когда любой фиксатор теряет стабильность прежде, чем наступает сращение. В этих ситуациях применяется удаление головки бедра. Однако, как самостоятельная операция, оно в настоящее время применяться не должно. Для сохранения опорности ноги после удаления головки бедра выполняется артродез.
Артродез показан при:
- Переломах головки у лиц трудоспособного возраста и тяжелого физического труда;
- Переломах, неоднократно подвергавшихся ранее оперативным вмешательствам, при разрушении тазового или бедренного компонентов сустава;
- Последствиях гнойно - воспалительных осложнений после вмешательств на тазобедренном суставе.
Однако, при анкилозе тазобедренного сустава потеря двигательной его функции должна компенсироваться другими смежными локомоторными структурами, и когда это не выполнимо, следует выбирать другой метод.
Противопоказания к проведению артродеза:
- Дегенеративно - дистрофические заболевания позвоночника и смежных суставов;
- Анкилоз и контрактура коленного и контралатерального тазобедренного суставов;
- Неврологические нарушения этой же конечности (парез малоберцового нерва).
В тех случаях, когда сохранить головку бедра не представляется возможным, или это не имеет смысла, если требуемые для сращения перелома усилия себя не оправдывают, а выполнение артродеза противопоказано или также нецелесообразно, необходимо прибегнуть к тому или иному способу эндопротезирования.
Гемиартропластика показана при:
- Переломах головки бедра у лиц старше 65 лет;
- Субкапитальных переломах со смещением у лиц старше 65 лет;
- Трансцервикальных и базальных переломах шейки III типа по Pauwels у лиц старше 65 лет.
- Посттравматическом АНГБ у лиц старше 65 лет.
- Псевдоартрозе шейки бедра у лиц старше 65 лет.
- Некротическом псевдоартрозе (с АНГБ) у лиц старше 65лет.
- Всех перечисленных состояниях у лиц молодого возраста, если прогнозируемая продолжительность жизни менее 5 лет.
Показания основаны на возможности добиться этим методом скорой активизации больного с восстановлением опорной и двигательной функции поврежденной конечности, однако относительно быстрый износ гиалинового хряща вертлужной впадины в паре трения ограничивает применение метода.
Противопоказания к гемиартропластике:
- Дегенеративно - дистрофические поражения этого же сустава.
- Дисплазия бедренного или тазового компонентов этого же сустава.
- Остеопороз.
- Протрузия дна вертлужной впадины.
В тех случаях, когда требования к длительности службы протеза более высоки, необходимо прибегать к тотальному эндопротезированию.
Тотальное эндопротезирование показано:
- При переломе головки бедра у лиц трудоспособного возраста.
- При АНГБ.
- При псевдоартрозе с АНГБ.
- При псевдоартрозе с лизисом шейки.
- После неоднократных оперативных вмешательств на тазобедренном суставе по поводу повреждений проксимального конца бедра с разрушением тазового или бедренного компонентов.
КДО показан при:
- Вертикальном субкапитальном и трансцервикальном переломах II и III типа у лиц молодого и трудоспособного возраста.
- Оскольчатом переломе шейки бедренной кости.
Метод доступен, мало травматичен, позволяет совместить стабильную фиксацию с ранней активизацией, что обеспечивает его высокую эффективность.
При лечении последствий переломов шейки бедра в настоящее время применяется межвертельная медиалинизирующая остеотомия (ММОТ).
Межвертельная остеотомия показана при ложный суставе шейки без АНГБ и лизиса шейки у лиц трудоспособного возраста. Наиболее оптимальными способами фиксации при выполнении ММОТ является КДО и погружной остеосинтез.
У пожилых больных с переломами головки бедра целесообразнее проводить не остеосинтез перелома, а замену полусустава (головки и шейки бедра) эндопротезом.
Протезирование может быть однополюсным или тотальным (полное).
Однополюсное протезирование проводится у людей пожилого возраста с наличием других отягощающих заболеваний, и если после лечения будет небольшая нагрузка на сустав (перемещения пациента в пределах квартиры). В том случае, когда предполагается, что пациент после операции возвращается к достаточно активной жизни, проводится тотальное протезирование, позволяющее сохранить функцию тазобедренного сустава в почти полном объеме.
При однополюсном протезировании протезом заменяется головка и шейка бедренной кости. Такая операция малотравматична и позволяет достаточно в скором времени выполнять движения в суставе и подниматься с постели. Но при увеличении нагрузки и длительном использовании сустава суставная впадина может постепенно стираться и существует опасность провала протезированной головки в полость малого таза через истонченную стенку суставной впадины.
Тотальные эндопротезы включают вертлужный компонент, головку бедренной кости и бедренный компонент – ножку. Вертлужный компонент – чаша - крепится в вертлужной впадине таза с помощью костного клея или импланты фиксируются в кости за счет плотной посадки. Затем в них врастает костная ткань. Движения в суставе после операции начинают уже в первые сутки. На второй день назначается дыхательная гимнастика, лечебная физкультура для мышц конечностей в виде изометрических упражнений.
Выполняются легкие сгибательные движения в тазобедренном суставе. Пациент уже может садиться в постели. Ходьба с помощью костылей рекомендуется на третьи сутки. Обращается внимание на правильное положение ноги при ходьбе, для профилактики вывиха не полностью укрепившегося сустава. После выписки из стационара, пациент должен ограничивать нагрузку на сустав (ходьба с помощью костылей) до 6-8 недель после оперативного лечения. Затем рекомендуется ходьба с тростью. При бесцементной фиксации сустава ходить с костылями необходимо до 3 месяцев. Затем возможна полная нагрузка на сустав.
Эндопротезирование сустава при медиальном переломе шейки бедра у больных старше 70 лет получает все большее распространение. Преимуществом его является также возможность ранней нагрузки на оперированную конечность, что имеет существенное значение для ослабленных больных пожилого и старческого возраста.
Виды лечения внесуставных переломов
- Консервативное лечение (скелетное вытяжение);
- Оперативное лечение (остеосинтез).
Консервативное лечение (скелетное вытяжение) показано при наличии противопоказаний к остеосинтезу.
Как уже отмечено выше сращение при консервативном лечении наступает легко при условии, если больной выдерживает длительный постельный режим. Поэтому данный метод является распространенным особенно в отечественном здравоохранении. Однако в связи с переходом на страховую медицину и по мере совершенствования фиксаторов, он постепенно вытесняется оперативным.
Оперативное лечение (остеосинтез):
При остеосинтезе вертельных переломов наиболее часто используют: DHS, DCS, 95° мыщелковую угловую пластину, проксимальный бедренный гвоздь и аналогичные конструкции.
Интрамедуллярные гвозди с эффектом блокирования являются методом выбора при остеосинтезе проксимальных и диафизарных переломов бедренной кости, а при переломах костей голени уже многие годы считаются имплантатами выбора. Абсолютное преимущество интрамедуллярный остеосинтез доказывает при одностороннем переломе бедра и большеберцовой кости, когда из одного небольшого разреза в области коленного сустава можно произвести ретроградный остеосинтез бедренной кости и антеградный остеосинтез большеберцовой кости блокируемыми гвоздями одномоментно. Сложная и порой неуправляемая биомеханика проксимального отдела бедренной кости может быть успешно «укрощена» при помощи проксимального бедренного гвоздя. Закрытый способ введения и блокировка гвоздя при помощи шеечного винта ( Trohanteric Gamma Nail, Stryker) позволяет создать динамическое равновесие между силами растяжения и компрессии, приблизить центр вращения головки бедра (центр механической нагрузки) к анатомической оси сегмента, уменьшив тем самым длину рычага имплантата путем более равномерного распределения сил нагружения между фиксатором и костью. Использование длинных версий Gamma Nail целесообразно при ипсилатеральных переломах, подвертельных переломах, а также у больных с вертельными переломами на фоне остеопороза. Вообще, говоря о хирургическом лечении переломов бедренной кости, интрамедуллярный остеосинтез следует признать методом выбора.
Лечение патологических переломов при опухолевом и метастатическом поражении длинных трубчатых костей заключается в проведении оперативных вмешательств в объеме резекции пораженных отделов с последующим замещением дефектов эндопротезами, массивными васкуляризированными аутотрансплантатами, замещение дефектов дистракционным остеосинтезом по Илизарову.
|
|
|
|
|
|
|
|
|

|

|
|
эндопротез проксимального отдела бедренной кости |
тотальный эндопротез бедренной кости |
Уход за пациентами с переломами в области шейки бедра
При уходе за пациентами с переломами в области шейки бедра возникает ряд проблем, требующих решения. Первая из них - это боль в паху и ноге. Она бывает несильной, но приносит с собой дискомфорт и, как следствие, нарушение психологического контакта с человеком - с ним трудно общаться.
Другая проблема - это недержание мочи у некоторых пациентов в течение первых дней. Если такое происходит, то вы должны знать, что при нормальном уходе, правильном, своевременном оказании помощи эта проблема очень быстро разрешается, если, конечно, нет функционального расстройства мочевого пузыря.
Одна из важнейших проблем - пролежни. У таких людей они возникают в основном на крестце и на пятке больной ноги. Поэтому сразу же после того, как человек попал в лежачее положение, эти места нуждаются в профилактике пролежней.
Наиболее эффективный способ предупреждения пролежней - частая смена положения. Но единственная для этого возможность - поворачиваться на здоровый бок и отрывать таз от постели - крайне болезненна. Бывает так, что дискомфорт или боль от самого перелома настолько сильна, что больной не фиксирует боль в области крестца, а мы замечаем пролежень лишь при перестилании.
Из-за того, что крестец постоянно находится в соприкосновении с кроватью, а кожа может увлажняться, для предупреждения ее опрелости нужно обязательно применять подсушивающие мази или присыпки (тальк для тела, цинковую мазь). Очень важно часто менять белье, под крестцом - пеленки.
Эффективен массаж: он помогает справится с застоем крови в пораженной ноге, который ведет к усилению боли. Лучше всего делать легкий поглаживающий массаж от стопы к телу. Следует также наладить приспособления, помогающие хотя бы поднять таз от постели, давая отдых крестцу, если поворачиваться на бок невозможно.
Все больные, длительное время находящиеся в лежачем положении, страдают атонией кишечника, следствием которой бывают запоры. С этой проблемой тяжело справиться, поскольку боль, с одной стороны, препятствует активному движению и, с другой стороны, отрицательно сказывается на аппетите - больной ест мало, и у него возникают запоры. Боль от задержки стула усиливает боль от перелома. Запор - очень большая проблема для тех, кто сломал шейку бедра. Профилактику лучше начинать сразу, с первого часа, с первого дня. Для этого необходимо пользоваться продуктами, которые вызывают повышенную перистальтику. Хороший результат дает прием подсолнечного масла, использование кисломолочных продуктов. Можно применять различные средства, стимулирующие перистальтику, например капли гуталакс.
Длительное пребывание в лежачем положении ведет к еще одному серьезному осложнению - пневмонии, в основном, конечно, у старых людей. Это довольно частое осложнение и требует активных занятий дыхательной гимнастикой.
Наружная ротация стопы - следующая проблема. Если пациент со временем сможет встать и даже ходить после перелома шейки бедра, то вывернутая вследствие ротации стопа будет мешать ходить. Ногу следует фиксировать или с помощью лонгеты, или ботиночка, к каблуку которого прибита палка, препятствующая повороту ноги на внешнюю сторону. Удобнее, конечно, лонгета. Из нее ногу легко и достать, и вложить. По возможности, первое время нога должна постоянно находиться в этой лонгете или ботинке. В лонгету или ботинок нужно положить кусочек меха или поролона для того, чтобы не было пролежней.
Наблюдаются проблемы с психикой. У некоторых пожилых людей развивается деменция, то есть старческое слабоумие. Боль, ограниченное пространство, снижение собственных возможностей - все это способствует обострению психических заболеваний. Может развиваться депрессия, в основном у тех, у кого сознание нормальное. Характерно чувство подавленности. Помощь в таких случаях заключается в создании привычной, удобной обстановки, налаживании максимального общения с таким больным.
Если все протекает без осложнений и основная проблема боли разрешена, то с 5-го или 10-го дня пациента можно усаживать в кровати. С 10-го или 15-го дня ему можно вставать около кровати и стоять при помощи стула, вокера - ходунков, палочки. С 21-го дня нужно пробовать потихоньку передвигаться.
Если у больного сильная боль или присоединяются какие-то осложнения, то эти сроки могут, естественно, увеличиваться. А в случае, если сам больной заинтересован в том, чтобы поскорее встать и ходить, сроки могут и уменьшаться.